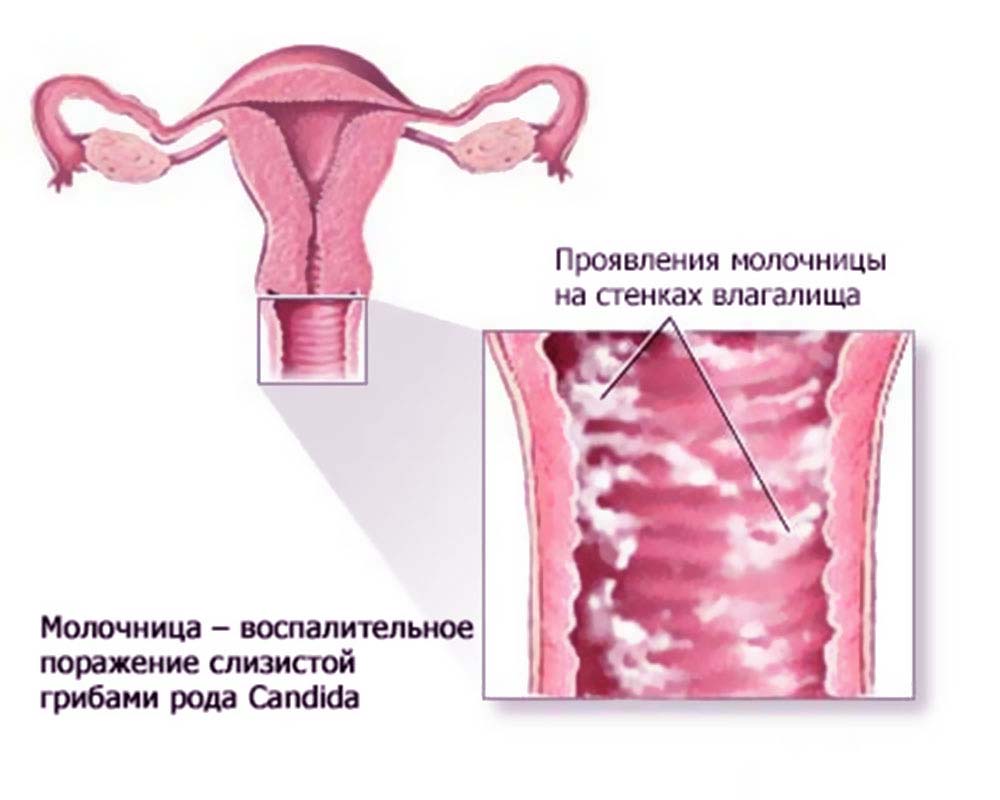
Молочница – это инфекционное грибковое поражение слизистого слоя стенки влагалища, причиной которого являются дрожжеподобные грибы рода Candida. Эта патология может встретиться у женщин практически любого возраста, но чаще в возрасте 20-40 лет. Согласно статистическим данным, у около 75 % женщин хотя бы раз диагностировали кандидоз влагалища, а у 40-45% два и больше случаев.
Причины появления молочницы
Дрожжеподобный грибок рода Candida является основной причиной появления молочницы. Почти во всех случаях это подвид Candida albicans. Они свободно живут в природе, а у человека они встречаются на поверхности кожи и слизистых оболочках. Эти грибы предпочитают клетки, содержащие много гликогена. Самая лучшая температура для размножения и роста 21-37 °C, а среда рН 6,0-6,5. Candida является условно-патогенным грибком, то есть становится возбудителем кандидоза влагалища только при наличии определённых факторов. В норме эти микроорганизмы присутствуют у каждого человека. Однако при наличии определённых условий они начинают усиленно размножаться и поражать различные органы (в данном случае слизистую оболочку влагалища). Также возбудителями кандидоза влагалища могут быть некоторые грибы других видов. Например, торулопсис или сахаромицеты.
Факторы, которые стимулируют возникновение молочницы:
- Ослабление иммунной системы организма человека (вследствие инфекционных болезней, онкологических заболеваний, СПИДа, туберкулёза, хронических заболеваний почек, цирроза печени, хронического гепатита, тонзиллита, кариеса и других заболеваний).
- Смена гормонального фона женщины (беременность, климакс, менструация и заболевания эндокринной системы (сахарный диабет, гипо- или гипертиреоз)).
- Недостаточная гигиена области половых органов.
- Использование синтетического нижнего белья, которое плохо пропускает воздух.
- равмы влагалища вследствие прямой травмы или при потере девственности. Также играют роль очень частые половые акты.
- Продолжительное использование внутриматочной спирали, влагалищных диафрагм, спринцевания, использование спермицидов.
- Наличие в организме инфекций, которые передаются половым путём (гонорея, хламидиоз, уреаплазмоз, генитальный герпес и другие).
- Бесконтрольный приём лекарственных препаратов (антибиотиков широкого спектра действия, высокодозированных комбинированных оральных контрацептивов, глюкокортикостероидов, цитостатических препаратов). Например, антибиотики действуют не только на патогенные бактерии, но и на нормальный микробиоценоз влагалища. В результате дисбиоза усиливается рост и размножение патогенных микроорганизмов, что является причиной возникновения молочницы.
- Гематологические болезни. В особенности железодефицитная анемия.
- Аллергические реакции, хронические заболевания желудочно-кишечного тракта, авитаминоз.
- Ежедневное использование гигиенических прокладок.
- Частые стрессы.
- Неправильное и нерациональное питание.
- Смена климатического или часового пояса.
- Длительное самолечение.
Из такого разнообразия факторов самым основными факторами, приводящими к возникновению молочницы, являются снижение иммунитета и несоблюдение правил гигиены.
Симптомы вагинального кандидоза
Существует три формы молочницы в зависимости от клинических признаков:
- кандидоносительство;
- острый кандидоз;
- хронический (рецидивирующий) кандидоз.
При кандидоносительстве у пациенток нет жалоб и симптомов. Верный диагноз можно поставить только при исследовании под микроскопом мазка отделяемого из влагалища.
Для острой формы молочницы у женщин характерна следующая клиника:
- Обильные выделения из влагалища бело-серого цвета. Они творожистой или сливкообразной формы с кисловатым неприятным запахом. На слизистой влагалища после снятия этих налётов образуются эрозивные поверхности, слизистая кровоточит.
- Зуд и дискомфорт в области влагалища. Зуд усиливается на весь период менструации, после длительной ходьбы, обычно ближе к вечернему времени и в процессе сна, после приёма душа или ванной, после полового акта.
- Отёк и гиперемия половых губ.
- Кровоточивость слизистой оболочки влагалища.
- Дизурические расстройства (проблемы с мочеиспусканием). Это может быть частое, затруднённое или болезненное мочеиспускание.
- Диспареуния. Это сильные боли при половом сношении. Акте?
- Протекает вместе с вульвитом, когда воспаление переходит на наружные половые органы.
Хроническая (рецидивирующая) форма кандидоза представляет собой инфильтрации, лихенизации, атрофичность тканей.
Запишитесь на первичную консультацию к специалисту
Виды и стадии развития вагинального кандидоза
Как уже было сказано раньше, выделяют кандидоносительство, острую и хроническую (рецидивирующую) форму. При острой форме кандидоза длительность болезни составляет до двух месяцев, а частота случаев не более четырёх раз за год. Хронический (рецидивирующий) кандидоз обычно длится более двух месяцев. Тогда болезнь обостряется четыре случая за год и чаще.
Также различают осложнённый и неосложнённый кандидоз влагалища, зависящие от присутствия отягощающих молочницу патологических состояний. При неосложнённой форме довольно хорошо происходит излечение пациентки при правильно подобранном лечении. Для этой формы характерно отсутствие сопутствующих факторов риска и частота случаев возникновения заболевания менее четырёх раз в год. Осложнённая форма характеризуется очень яркой клинической картиной воспаления (отёк, гиперемия, возможна высокая температура) и случаями обострения четыре и более раз в год, а также присутствием сопутствующих факторов риска (например, сахарного диабета). Для осложнённой формы характерен стеноз (сужение просвета) влагалища и распространение патологического процесса на соседние органы и ткани (наружные половые органы, мочевой пузырь, мочеиспускательный канал, почки, матку и её придатки). Очень часто при осложнённом течении кандидоза влагалища к патологическому процессу присоединяются другие виды кандид.
По локализации патологического процесса существуют три формы кандидоза влагалища:
- Вагинит. В патологический процесс вовлечено только влагалище.
- Вульвовагинит. К воспалению влагалища присоединяется вульва.
- Цервицит. Присоединяется воспалительный процесс к шейке матки.
Диагностика вагинального кандидоза
Диагностика молочницы не представляет особых трудностей для врача-гинеколога. Существуют следующие методы диагностики данного заболевания:
- Тщательный сбор анамнеза заболевания и анамнеза жизни. Нужно подробно выяснить у пациента когда и как были обнаружены первые признаки болезни. Также нужно уделить внимание перенесенным и хроническим заболеваниям, выяснить число беременностей и родов и так далее.
- Осмотр на гинекологическом кресле. Врач-гинеколог выявляет типичные симптомы молочницы: отёк, гиперемию (покраснение) влагалища, белый налёт на слизистом слое влагалища, а также большое количество бело-серых выделений творожистого характера с неприятным кисловатым запахом.
- Микроскопическое исследование. Врач-гинеколог берет мазок из влагалища и эрозивных поверхностей. Исследуемый материал фиксируется на предметном стекле 20% КОН. Под микроскопом видны округлые клетки, которые могут почковаться. Также определяется мицелий гриба, представляющий собой тонкие нити и дрожжевые клетки.
- Культуральная диагностика. Это посев отделяемого из влагалища на питательную среду. Этот метод часто проводится параллельно микроскопическому методу и они хорошо дополняют друг друга. Для Candida albicans такой средой является среда Сабуро. На ней данный вид грибов растёт довольно быстро, около трёх дней. Для Candida albicans характерно белого цвета колония округлой выпуклой формы с чёткими границами с блестящей и гладкой поверхностью. Этот метод также позволяет выявить чувствительность к противогрибковым препаратам.
- Кольпоскопическое исследование. Врачом-гинекологом проводится осмотр влагалищной области с использованием специального прибора – кольпоскопа, который представляет собой медицинский оптический прибор. После окрашивания раствором Люголя появляются мелкие точечные вкрапления с сосудистым рисунком. При хронической форме кандидоза появляются склеротические и атрофические изменения, инфильтрация тканей.
- Экспресс-метод выявления кандидоза влагалища. Здесь используются специальные экспресс-тесты для быстрого обнаружения грибов Candida во влагалищном отделяемом.
- Серологические методы. К ним относятся реакции преципитации, реакции с участием комплемента, реакции агглютинации, реакции с использованием меченых антител или антигенов, реакции нейтрализации. Они основываются на выявлении специфичных антител, образующихся после проникновения возбудителя в результате иммунного ответа.
- Молекулярно-биологические методы. К ним относят полимеразную цепную реакцию (ПЦР). Этот метод позволяет определить в биологическом материале пациента ДНК возбудителя заболевания.
- Иммунофлюоресцентный анализ. Этот метод проводится в случае хронического течения заболевания. Сущность метода заключается в визуализации антигена специфическими антителами с флуоресцентными маркерами.
- Общий анализ крови. В нём определяются признаки воспалительного процесса (лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышенная скорость оседания эритроцитов).
- Пациенты при необходимости могут быть дообследованы: обследование на инфекции передающиеся половым путем, анализ крови на содержание в ней глюкозы и внутривенный тест на толерантность к глюкозе, бактериологический метод исследования микрофлоры кишечника (исследуют фекалии пациента). По показаниям назначают ультразвуковое исследование брюшной полости и органов малого таза.
Также очень важно провести дифференциальную диагностику кандидоза влагалища с генитальным герпесом, бактериальным вагинозом, экземой.
Лечение молочницы
При кандидоносительстве и отсутствии клинических проявлений проведение терапии не требуется. Это объясняется их небольшим содержанием до 104 во влагалище, являясь тем самым частью нормальной микрофлоры. Хотя этот вопрос о лечении женщин с бессимптомным кандидоносительством для многих врачей-гинекологов до сих пор остается спорным.
При наличии типичных для молочницы жалоб пациентки, характерных клинических симптомов в дополнении к этому есть лабораторное подтверждение заболевания необходимо начинать терапию. Для успешного лечения необходимо также отменить приём антибактериальных препаратов по возможности, кортикостероидных гормонов, цитостатических лекарственных средств, гормональных лекарственных средств и отказаться от курения и употребления алкоголя.
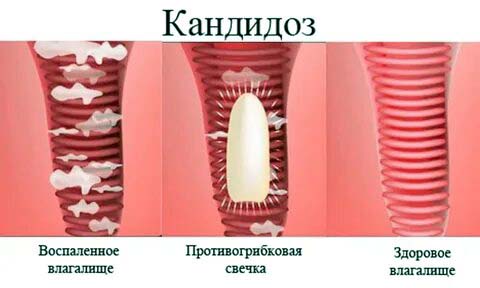
Для терапии кандидоза влагалища применяются следующие медицинские препараты:
- Антибактериальные препараты. У них достаточно побочных явлений таких, как тошнота, рвота, вздутие живота, кожные высыпания и зуд. Противогрибковые лекарства этой группы существуют в виде крема, мази и лосьона.
- Имидазолы. Существуют в виде влагалищных таблеток, пессариев и крема. Положительный эффект при внутривлагалищном достигается через шести дней. После однократного применения интравагинальной таблетки с дозировкой 500 мг также отмечается положительный эффект.
- Триазолы. В основном они противопоказаны для лечения вагинального кандидоза во время беременности вследствие негативного влияния на рост и развитие плода, что можно наблюдать на УЗИ. Такие препараты довольно часто применяются для лечения как острого, так и хронического вагинального кандидоза.
- Иммуностимулирующие препараты. Они необходимы для стимуляции иммунитета и их применяют при рецидивирующем кандидозе влагалища.
- Физиотерапевтическое лечение (электрофорез, магнитотерапия, дарсонвализация, лазеротерапия).
Запишитесь на первичную консультацию к специалисту
Схема терапии кандидоза влагалища подбирается отдельно для каждого пациента в зависимости от клинических проявлений и степени их выраженности, формы заболевания. Для терапии острого вагинального кандидоза применяется в основном только местное лечение (вагинальные свечи и таблетки, мази). Обычно острая форма лечится довольно эффективно с использованием азолов. Контроль лечения острой формы молочницы осуществляется через семь дней. Для этого микроскопически исследуют отделяемое из влагалища. При отсутствии возбудителя могут также применить культуральную диагностику с посевом на питательную среду. Местная терапия острого вагинального кандидоза очень эффективна, однако через несколько месяцев могут всё равно возникнуть рецидивы заболевания. Это объясняется тем, что антибактериальные препараты широкого спектра действия резко изменяют нормальную микрофлору влагалища и развивается кандидоз влагалища.
Для беременных женщин очень важно, чтобы препараты для терапии кандидоза влагалища были нетоксичны для плода и самой матери, довольно хорошо переносились, были высокоэффективны и с минимальной вероятностью образования резистентности у источников данной инфекции. В данном случае наиболее предпочтительными являются интравагинальные антимикотические средства. Несмотря на огромное число схем терапии влагалищного кандидоза, нет одного совершенного препарата, который бы был стопроцентно эффективен и соответствовал всем нужным требованиям.
При появлении первых симптомов заболевания необходимо обратиться к врачу. Не стоит заниматься самолечением. Павильно назначенное лечение поможет нормализовать состояние и избежать осложнений.
Лечить хроническую форму кандидоза влагалища гораздо сложнее, чем острую форму. Она требует включения не только антимикотических препаратов, но и других лекарственных средств для вспомогательной терапии молочницы. Очень тяжело лечить молочницу вместе с ВИЧ-инфекцией или вместе с сопутствующими заболеваниями пищеварительной системы. У женщин с сахарным диабетом риск возникновения бактериального кандидоза довольно высок вследствие увеличенного гликогена в эпителиальных клетках влагалища и сниженного иммунитета. Контроль лечения выполняют за три менструальных цикла в первый день после завершения менструации. Делают микроскопическое исследование отделяемого из влагалища и посев на питательную среду.
Терапия полового партнера не снижает вероятность возникновения вагинального кандидоза у женщин, поэтому лечение не считается обязательным, если у мужчины нет никаких клинических признаков баланопостита.
Терапия вагинального кандидоза должна быть комплексной и содержать не только препараты, которые действуют непосредственно на возбудителя заболевания, но и устранять факторы, стимулирующие развитие кандидоза влагалища.
Обязательно необходимо пройти весь курс терапии до конца, даже в случае раннего исчезновения симптомов вагинального кандидоза. Отсутствие клинических проявлений не означает, что патогенный микроорганизм полностью уничтожен. Ранняя отмена лекарственных препаратов иногда приводит к рецидиву болезни и к возникновению у возбудителей молочницы лекарственной устойчивости.
Профилактика вагинального кандидоза
Чтобы предупредить развитие молочницы необходимо следующее:
- Соблюдение правил личной гигиены урогенитальной области. Лучше использовать моющие средства и мыла, которые не вызывают сухости. Средства гигиены необходимо выбирать на основе молочной кислоты, потому что они поддерживают нормальную кислую среду влагалища. Нужно быть особенно бдительными в общественных местах, в которых влажно и тепло (бассейн, баня, сауна).
- Правильное и рациональное питание, нормализация веса. Также для профилактики молочницы важно включение в свой рацион питания таких продуктов, как йогурт, кефир, грейпфрут, красный перец, чеснок, брусника. Нужно отказаться от употребления дрожжевых выпечек, плесневых сыров и рафинированных углеводов (сахар, рис, пшеничная мука, крахмал). Также следует стараться избегать очень сладкой пищи и ограничить потребление алкоголя и кофе.
- Ношение удобного нижнего белья из натуральных материалов, предпочтительнее из хлопчатобумажного. Это бельё обеспечивает нормальную циркуляцию воздуха и тем самым препятствует размножению грибка Candida albicans.
- Отказ от использования ежедневных прокладок. Использовать прокладки только во время менструации.
- При использовании лубрикантов (интимных гелей-смазок) важно выбирать водорастворимые виды. При аллергии на латексные презервативы нужно выбирать изделия из полиуретана.
- Важно не делать слишком частых спринцеваний и влагалищных душей, потому что это убивает нормальную микрофлору влагалища.
- При случайных половых актах важно всегда использовать презерватив.
- Не принимать бесконтрольно и длительно антибактериальные препараты. Принимать их нужно только по рекомендации врача и вместе с пробиотиками.
- Своевременно заниматься лечением сопутствующих заболеваний (заболеваний желудочно-кишечного тракта, мочеполовой и эндокринной систем).
- Отказ от длительного использования внутриматочных спиралей и влагалищных диафрагм.
- Избегать стрессовых ситуаций, побольше гулять на свежем воздухе.
- Регулярные профилактические осмотры у гинеколога и своевременное обращение к специалисту при появлении клинических признаков заболевания.
- Вести активный образ жизни и обеспечивать регулярный ночной сон.
Болезнь всегда легче предотвратить, чем потом долго и упорно её лечить. Поэтому обязательно нужно не пренебрегать этими простыми правилами профилактики молочницы.
Список используемой литературы:
- Гинекология. Национальное руководство, 1088 стр. – 2020 г.
- Каптильный В. А. Акушерство и гинекология, 392 стр. – 2016 г.
- Москвитина Е. Н. Атлас возбудителей грибковых инфекций, 208 стр. — 2017 г.
- Урогенитальный кандидоз. Клинические рекомендации. Москва, 22 стр. – 2016 г.


